Методы исследования в травматологии и ортопедии
Вперёд: http://healthy-back.livejournal.com/231000.html
Назад: http://healthy-back.livejournal.com/229678.html
К содержанию: http://healthy-back.livejournal.com/228626.html
Инструментальная диагностика опорно-двигательного аппарата у детей
Научно-технический прогресс к настоящему времени предоставил в распоряжение врачей-ортопедов огромный арсенал технических средств, позволяющих получить объективную информацию о состоянии практически всех систем, органов и тканей человеческого организма. Многие технические решения в инструментальной медицинской диагностике даже дали основу для развития самостоятельных дисциплин. К ним могут быть отнесены лучевая диагностика, электрофизиологическая диагностика, лабораторная биохимическая диагностика и др.
Но следует подчеркнуть главное - диагноз заболевания определяет врач, а не аппаратура. Только он, основываясь на личном опыте и опыте других врачей, может и должен осмыслить весь объем субъективной и объективной информации, установить причинно-следственные связи, сформулировать диагноз и определить лечебную тактику.
(Я в третий раз за последнюю неделю привожу в пример цитату и показываю цену этому "личному опыту":
Оригинал. Die Masturbation. - Опубл.: 1927.
http://fritzmorgen.livejournal.com/314920.html
Судороги век, покраснение зрительного нерва, как следствие онанизма, проф. Морен наблюдал у очень многих пациентов, в особенности у женщин. Ферстер приводит случаи появления у женщин базетовой болезни, под влиянием раннеразвитого порока, а также полного позеленения бельма, а Гутчинсон наблюдал внутреннее кровотечение глаза, возникшее на почве онанизма.
Таким образом, можно с несомненностью установить длительность и частоту мастурбации у больных, едва только у них появляются световые заболевания. В то время когда окулисты с этими явлениями борются долго, среди онаников эти явления прекращаются немедленно, как только пациенты перестают мастурбировать.
Даниель Бенвер (знаменитый гамбургский окулист) сообщает о случае повышенной чувствительности сетчатой оболочки глаза, как результате мастурбации. У этого специалиста был 29-ти летний пациент, который так реагировал на свет, что ему пришлось одеть темные очки. Пациент этот был народным учителем, своей порочной похотливостью он довел себя до того, что ему пришлось отказаться от преподавания в школе. Бенвер произвел исследование глаз зеркалом и нашел, что все глазные нервы, оболочка и прочее в полном порядке. Рекомендую в этих случаях прибегать к электризации, бромистому натру и мышьяку. Эти средства дают весьма положительные результаты при лечении глаз у онаников.
Как только появляется чрезмерная чувствительность глаз, светобоязнь, судороги век, расширение и неподвижность зрачка - врачу рекомендуется заподозрить онанизм. Проф. Фьюрбингер считает вполне диагностическим (определяющим) признаком онанизма - повышенный коленный рефлекс и дрожание век».
Все эти "личные опыты" - это шарлатанство чистой воды. Это получается "у того врача если обследоваться - есть заболевание, а у этого - нет" - так, что ли? Это - призывы проводить научное исследование на коленке. Вот за это зомбирование надо авторов надо вешать за яйца. Нет объективных знаний как определить чем и отчего человека болен - так, бляди, и скажите - H.B.)
Применение инструментальной диагностики в детской ортопедии и травматологии, в отличие от взрослой, должно отвечать двум дополнительным требованиям. Первым из них следует назвать учёт возрастных анатомо-физиологических особенностей у обследуемых пациентов, вторым - предпочтение для неинвазивных и малотравматичных методов. (Я открою страшный секрет - учёт анатомо-физиологических особенностей у обследуемых и предпочтение для неинвазивных и малотравматичных методов должно отдаваться ДЛЯ ВСЕХ больных - H.B.)
В детской ортопедии и травматологии основным объектом инструментальной диагностики является опорно-двигательный аппарат, его отделы, или сегменты, а также все его ткани.
Все инструментальные методы диагностики по характеру предоставляемой врачу информации могут быть условно разделены на
- методы, исследующие анатомию опорно-двигательного аппарата, и
- методы исследования его функции.
Кроме того, в каждой из этих групп имеется дополнительное разделение методов диагностики
- методы исследования на макроуровне и
- методы исследования на микроуровне.
К методам диагностики анатомии опорно-двигательного аппарата у детей на макроуровне относятся
- простая рентгенография,
- рентгенографическая томография,
- КТ,
- МРТ,
- УЗД,
- КОТ.
К методам диагностики анатомии на микроуровне относятся все гистологические направления - от простой цитологии до цитохимии, которая, кстати, даёт информацию и о функциональном состоянии клеток тканей опорно-двигательного аппарата. К этой же группе относится фотонная денситометрия, объектом исследования которой является минеральный компонент костной ткани.
К методам диагностики функции опорно-двигательного аппарата на макроуровне относятся биомеханические технологии, от простейшей стабилографии до высокоточных стереоскопических комплексов типа «ЕLITE».
К методам исследования функционального состояния опорно-двигательного аппарата на тканевом уровне могут быть отнесены все электрофизиологические технологии, предоставляющие информацию о главных «двигателях» в человеческом организме - мышцах. К этой же категории относятся биохимические исследования крови и мочи, которые по результатам определения качества и количества характерных для опорно-двигательного аппарата соединений дают информацию о протекающих в нём метаболических процессах.
Для прижизненного исследования функционального состояния тканей опорно-двигателыюго аппарата, и прежде всего костной, применяется радиоизотопная диагностика, использующая остеотропные РФП.
В детской ортопедии и травматологии КТ занимает достойное место. Информационная значимость такого обследования многократно выше, чем простой томографии. Прежде всего это относится к исследованию анатомически сложных областей: позвоночного столба и его канала, крестца, крестцово-подвздошпых сочленений, таза в целом и др.
Последнее достижение в этой области - «спиральные» томографы. Основанные на непрерывном круговом движении источников рентгеновских лучей и детекторов с одновременным продольным движением стола, они позволяют получать после компьютерной обработки, в сущности, трёхмерное изображение органов человека, в том числе и костей.
Совершенно новым шагом в диагностике в целом и опорно-двигательного аппарата в частности, является МРТ.
К категории лучевой диагностики относится ещё один метод, альтернативы которому в детской ортопедии и травматологии нет. Это компьютерная термометрия. В начале 60-х годов XX в. проф. М.М. Мирошников со своими сотрудниками впервые в отечественной и зарубежной практике визуализировал надчревную область, используя оптико-механический сканер.
Физиологической основой инфракрасного излучения организма является состояние кровеносного русла в поверхностных тканях организма - коже и подкожной клетчатке. Оно, выполняя в норме роль «радиатора» в поддержании теплового баланса организма, находится под контролем вегетативной нервной системы. Функциональные локальные или генерализованные отклонения в состоянии её составных частей (симпатической и парасимпатической) неминуемо приведут к изменению просвета сосудов и объёма протекающей в нём крови. Это, в свою очередь, изменит количественные характеристики теплоотдачи, что и будет зарегистрировано при термографии.
Современные аппаратурные комплексы позволяют определять инфракрасное излучение организма с точностью до одной сотой градуса (рис. 47).
47. Виды термограмм у детей в норме.
а - термограмма спины; термограммы передней (б) и задней (в) поверхностей нижних конечностей; в - термограмма стоп
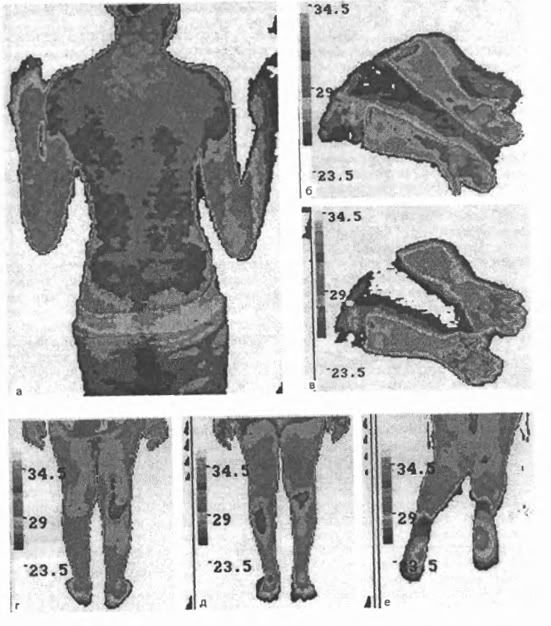
Отсюда получая информацию о состоянии инфракрасного излучения, врач, представляющий патогенетические процессы при том или ином заболевании, может сделать вывод как об их характере, так и о реакции вегетативной нервной системы на поражение и её роли в патогенезе заболевания.
Ещё одним методом диагностики состояния опорно-двигательного аппарата является метод, в основе которого лежит звуковой фактор в ультразвуковом диапазоне. История его адаптации к потребностям клинической медицины уходит в первую половину XX в., а первая демонстрация практических результатов (в неврологии) связана с именем K. Dassig. На протяжении последних десятилетий уже наблюдалось бурное развитие УЗД. Этот метод прошёл сложный путь от простого отображения звуковой волны в виде кривой до сканирования в режиме реального времени.
В детской ортопедии и травматологии данный метод занимает самое достойное место в диагностике состояния опорно-двигательного аппарата. Первым объектом его применения у детей стал тазобедренный сустав. Не имеющий противопоказаний и не дающий каких-либо побочных эффектов (Голословный безграмотный пиздёж об отсутствии побочных эффектов у ультразвукового исследования - H.B.), он существенно потеснил рентгенографическую диагностику у новорожденных детей. Уже в 1977 г. Р. Граф дал, в сущности, исчерпывающее описание тазобедренного сустава у них в норме и при патологических состояниях.
Дальнейшее развитие данного метода в детской ортопедии и травматологии только подчеркнуло его очевидные преимущества: безвредность, неинвазивность, отсутствие побочных явлений (Ещё раз - голословный пиздёж об отсутствии побочных эффектов у ультразвукового исследования. Он влияет на нервную систему http://en.wikipedia.org/wiki/Medical_ultrasonography#cite_note-14 A study at the Yale School of Medicine found a correlation between prolonged and frequent use of ultrasound and abnormal neuronal migration in mice. Отсутствие хороших исследований на людях не означает отсутствия вреда - H.B.), способность давать информацию не только о костной ткани, её анатомии и структуре, но и о состоянии мягких тканей, суставов, связочного аппарата, что ранее было возможно только при их искусственном контрастировании. Уже разработаны методики для исследования практически всех сегментов скелета ребенка, включая позвоночный столб.
Следующим диагностическим методом, не имеющим противопоказаний для исследования опорно-двигательного аппарата у детей, может быть названа компьютерная оптическая топография. Она основана на компьютерном анализе изменений светотеневой решётки, проецируемой на поверхность спины (груди) пациента. В результате визуализируется её трёхмерное изображение, которое можно подвергать количественному анализу. Первая такая система была разработана и применена в 1983 г. Turner-Smith). В России пионерами в разработке данного метода на современной основе стали сотрудники Новосибирского НИИТО.
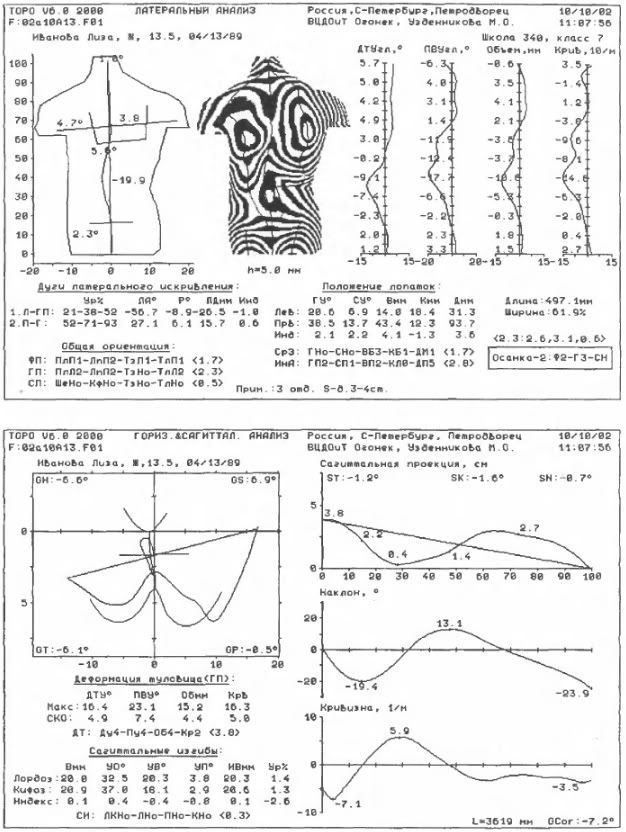
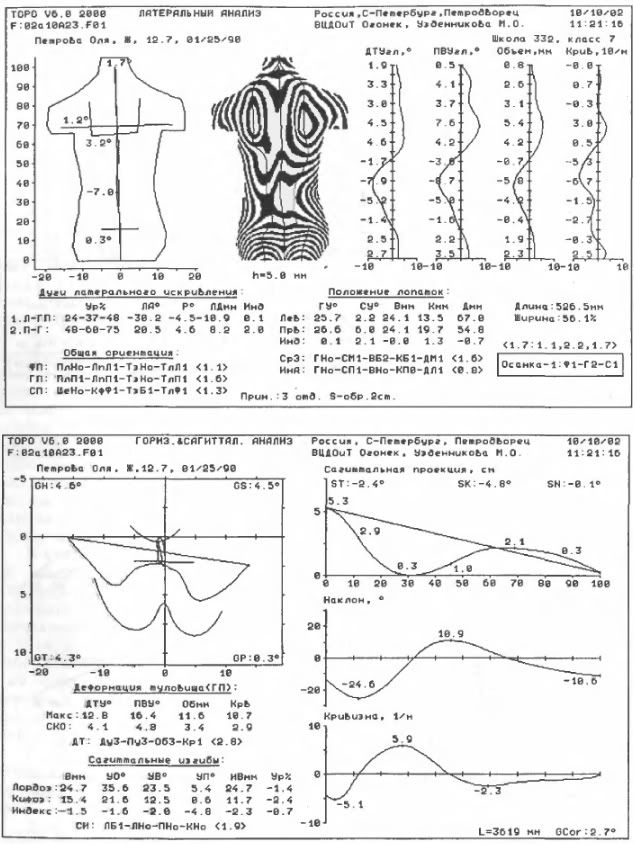
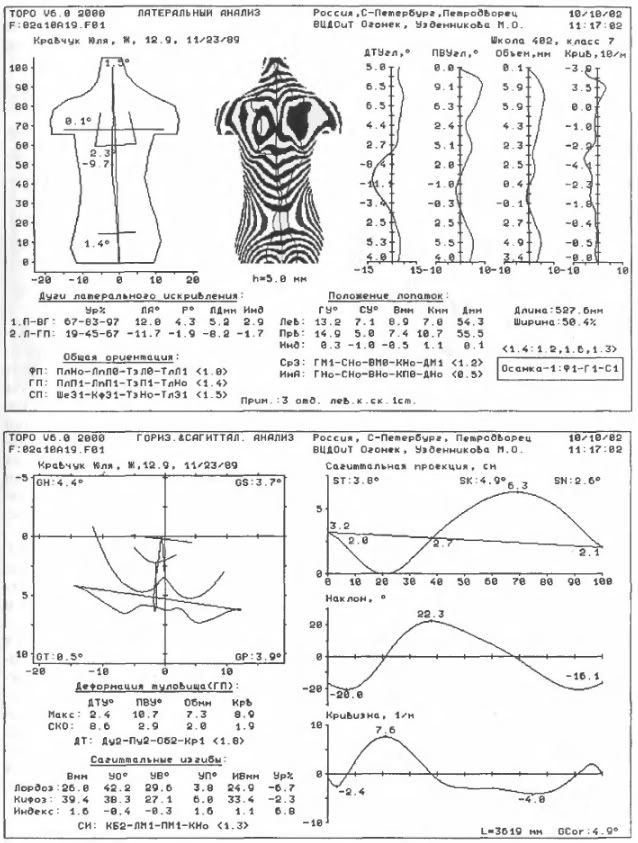
Абсолютно безопасная для детей компьютерная оптическая топография - это на сегодня единственный метод, дающий информацию об изменении передней и задней поверхности туловища сразу в трёх взаимно перпендикулярных плоскостях. Последние варианты программного обеспечения аппаратурных комплексов делают данный метод серьёзным конкурентом в вертебрологии, так как получаемые при его реализации числовые характеристики практически полностью совпадают с данными традиционной рентгенографии, но при этом в ряде случаев даже точнее отражают параметры трёхплоскостной деформации позвоночного столба. С другой стороны, упомянутая абсолютная безопасность для детей позволяет применять данный метод без ограничений, что очень важно при функциональной диагностике и динамическом наблюдении (рис. 48-50). (Ещё раз: 1) этот метод НЕдостоверен См. http://healthy-back.livejournal.com/45117.html#topography, http://healthy-back.livejournal.com/168340.html 2) В настоящее время уже разрабатываются методы трёхплоскостного рентгена - H.B.)
48. Пример компьютерной оптической топографии спины при S-образном сколиозе III степени.
49. Пример компьютерной оптической топографии спины при гиперлордозе.
50. Пример компьютерной оптической топографии спины при патологическом кифозе (болезнь Шейерманна-Мау).
Ещё одним направлением в диагностике состояния опорно-двигательного аппарата являются биомеханические исследования. В нашей стране её основу заложил проф. Н.А. Бернштейн (1935). Развитие его идей привело к тому, что в настоящее время для изучения биомеханики всего опорно-двигательного аппарата на макроуровне выбрано два направления: оптическое и механическая ангулометрия.
В качестве примера первого можно назвать систему ELITE. В ней цифровые видеокамеры фиксируют движения всех сегментов опорно-двигательного аппарата одновременно в трёх плоскостях. После компьютерной обработки полученных данных можно визуализировать и подвергать количественному анализу общие и частные стороны локомоторной системы.
Для обеспечения второго направления в России предложен биомеханический комплекс «МБН-Биомеханика».
Для исследования биомеханики нижних конечностей в настоящее время широко применяют различные динамометрические и тензометрические компьютерные комплексы с матричными измерителями давления под стопами, выполненными в виде стелек типа «ДиаСлед» (Россия) и «Текскап» (США) или в виде ковриков (типа «Медиана» или платформы Кистлера).
В тензометрических стельках и платформах находятся датчики, которые определяют степень давления под различными частями стоп. Они позволяют также контролировать проекцию центра тяжести и траекторию её смешения. По полученным числовым данным строят графики, и проводят сравнительный анализ. Разрешающая способность этих методов зависит от количества, плотности датчиков и их чувствительности. (Ещё найти всё это надо с фонарями и большой вопрос что из этого последует - H.B.)
Оценка параметров шага. Стельку тензометрического комплекса помещают в обувь под подошву. В процессе ходьбы изменяется давление на различные точки подошвы как по силе, так и по времени. Проводится запись и компьютерная обработка параметров ходьбы и фаз шага.
Шаг представляет собой цикл для каждой ноги, состоящий из
- фазы опоры на пятку (передний толчок),
- фазы опоры на всю стопу,
- фазы опоры на переднюю часть (задний толчок) и
- фазы переноса стопы.
Время, за которое стопа совершает этот цикл, называется временем шага. С помощью тензометрических комплексов можно определить время шага для левой ноги и время шага для правой ноги. При ритмичной ходьбе их отношение (коэффициент ритмичности ходьбы) должно быть близко к 1, тогда такую ходьбу можно назвать ритмичной (рис. 51).
При диагностике опорной функции стопы оценивают три показателя:
- коэффициент опорности - соотношение нагрузки на левую и правую стопу;
- соотношение нагрузки на переднюю и заднюю части стопы;
- положение проекции центра тяжести относительно проекций стоп и её смещение.
В норме распределение нагрузки на левую и правую стопу должно быть одинаковым и коэффициент опорности должен стремиться к 1.
51. Примеры подографии.
а - колебание центра тяжести под стопами при перекатах
б - фазы шага
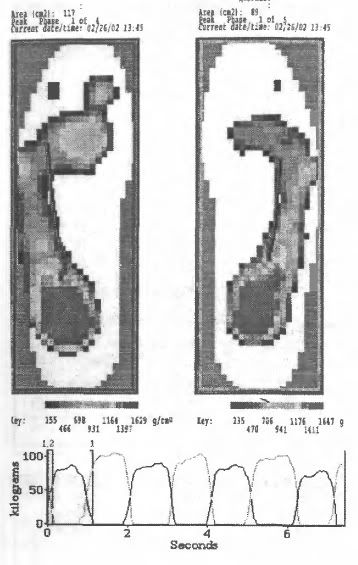
Распределение нагрузки на передние и задние части стоп зависит от функционального состояния стопы, а положения центра обшей массы тела - от целого ряда причин - от выраженности физиологических кривизн позвоночного столба и осанки до состояния обуви (каблука).
В норме проекция центра массы тела на каждой стопе приходится на точку пересечения проекции линии поперечного сустава предплюсны и осевой линии стопы (центр пятки - второй межпальцевой промежуток). Смещение центра тяжести кнутри - вальгусное отклонение стопы, смещение центра тяжести кнаружи - варусная установка стоны (рис. 52).
52. Параметры стабилографии.
а - распределение нагрузки на правую и левую стопу;
б - на передние и задние части стоп;
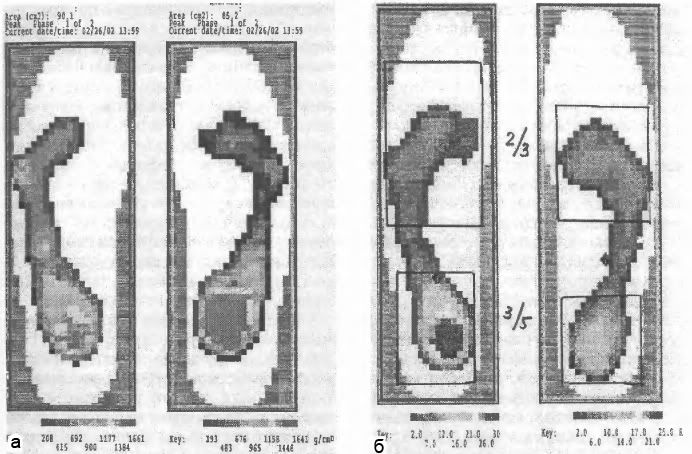

в - смещение центре тяжести давления под стопами кпереди и кнутри (вальгусная установка стопы);
г - смещение центра тяжести давления под стопами кнаружи и кпереди (варусная установка стопы). (Картинки в книге так и нет - H.B.)
Распределение нагрузки на передние и задние отделы стоп в норме у детей разных возрастных групп представлено в табл. 9.
Таблица 9. Распределение нагрузки (%) на передние и задние части стоп.
Показатель
Возраст ребёнка, лет
2-3
4-6
7-10
11-14
Нагрузка на передние части стоп
15
25
35
40
Нагрузка на задние части стоп
85
75
65
60
Следующий блок диагностической информации, необходимый ортопеду травматологу,- это сведения о физиологии скелетных мышц. Их получают на основе ЭНМГ. Это метод, основанный на регистрации и анализе биоэлектрической активности мышечных и периферических нервных волокон как в состоянии покоя или произвольного напряжения, так и вызванную внешней электрической стимуляцией.
Большой вклад в развитие ЭНМГ внесли и отечественные ученые: Ю.С. Юсевич, P.C. Персон, Л.Г. Охнянская, Л.О. Бадалян, Б.М.Гехт и мн. др.
ЭНМГ - термин, предложенный в 1969 г. H. Cohen и J. Brumlik для обозначения только стимуляционных методик. В настоящее время ЭНМГ объединяет весь комплекс электромиографических методов:
- поверхностную ЭМГ,
- игольчатую ЭМГ и
- стимуляционную ЭМГ.
Каждая из этих методик имеет свои достоинства и недостатки, свою разрешающую способность.
ЭНМГ в совокупности с клиническими данными позволяет решать ряд задач:
1) выявление локализации поражения;
2) определение степени выраженности патологического процесса;
3) определение стадии и характера патологического процесса (денервация, реиннервация);
4) контроль за динамикой нарушенных функций и объективной оценки эффективности применения лечебных мероприятий.
В зависимости от способа получения информации о состоянии нервно-мышечного аппарата ЭНМГ имеет несколько видов:
1) поверхностная (глобальная, накожная, суммарная) ЭМГ;
2) игольчатая (локальная) ЭМГ;
3) стимуляционная ЭМГ, или электронейрография.
Поверхностная ЭМГ - методика регистрации суммарной биоэлектрической активности мышц с помощью поверхностных электродов в покое и при различных режимах напряжения.
Отводящие электроды при этой методике располагаются над двигательными точками мышц. Двигательные точки мышц анатомически соответствуют зоне расположения концевых пластинок терминальных ответвлений нервов. Двигательные точки обычно располагаются на наиболее выпуклой при сокращении части мышцы, в этой точке при стимуляции электрическим током минимальной силы наблюдается сокращение мышцы.
Преимуществами метода являются
- простота,
- неинвазивность (особенно важно в детской практике),
- возможность оценки взаимодействия одновременно нескольких мышц (агонистов и антагонистов) в ходе выполнения движения.
Данные о суммарной биоэлектрической активности всех активированных ДБ, полученные в ходе поверхностной ЭМГ, в достаточной мере отражают сократительную способность мышц.
Поверхностная ЭМГ позволяет выявлять
- поражения периферических мотонейронов и
- супрасегментарные нарушения (пирамидные и экстрапирамидные).
Её можно использовать для оценки динамики восстановительного лечения, изучения целостных двигательных актов (спортивная медицина, реабилитация, протезирование), в системах анализа и управления движением (системы биологической обратной связи по ЭМГ).
Недостатком метода является вариабельность параметров поверхностной ЭМГ, зависящих от
- качества наложения электродов,
- точности выбора места отведения,
- от самого пациента (возможность и желание продемонстрировать «максимальное» мышечное напряжение).
- Кроме этого, на регистрируемую ЭМГ может накладываться активность соседних и более глубоко залегающих мышц.
В ходе стандартного исследования проводят регистрацию ЭМГ в различных функциональных состояниях мышц:
- в покое,
- при рефлекторной активации,
- при пассивном растяжении,
- максимальном напряжении и
- дозированной нагрузке.
Оценивают среднюю амплитуду и среднюю частоту осцилляции миограммы, количество основных колебаний (число пересечений нулевой линии) и т. д. Информативным параметром является площадь электромиограммы за единицу времени (интегрированная ЭМГ) - наиболее адекватная характеристика электрической активности мышцы, пропорциональная величине развиваемого ею усилия.
Важными параметрами являются различные ЭМГ-коэффициенты, вычисляемые либо по показателям интегрированной ЭМГ, либо по амплитудным показателям (коэффициенты реципрокности, адекватности, синергии). Практически вся выпускаемая современная ЭМГ-аппаратура позволяет проводить количественный анализ поверхностной ЭМГ в автоматическом режиме.
Качественная и визуальная оценка поверхностной ЭМГ традиционно проводится по общепринятой классификации Ю.С. Юсевич (1972). Следует отметить, что данная классификация не даёт полной характеристики электрической активности мышц, регистрируемой поверхностными электродами.
Более надёжна и информативна классификация, предложенная В.М. Команиевым (2001). В зависимости от состояния периферических мотонейронов и надсегментарных структур при исследовании в покое могут наблюдаться следующие варианты поверхностной ЭМГ:
1) биоэлектрическое молчание - отсутствие БА как в покое, так и при попытке произвольною напряжения, что наблюдается при полной денервации мышцы;
2) тоническая активность мышцы - низкоамплитудная ЭМГ (5-10 мкВ), регистрируемая в покое щёткообразная активность, что отражает активность концевых пластинок мышц;
3) рефлекторная тоническая активность - активность, регистрируемая в покоящихся мышцах при напряжении других мышц (например, симметричных), а также при глубоком вдохе; её значение свыше 20 мкВ может свидетельствовать о повышенной активации мотонейронов; обычно она выше в разгибателях, чем в сгибателях;
4) потенциалы фасцикуляции - спонтанные разряды ДЕ частотой 2-6 колебаний в секунду являются информативным диагностическим признаком, свидетельствующим о повышении возбудимости мотонейрона; возникновение их связано с изменением состояния мотонейрона; появление фасцикуляции может быть обусловлено как функциональными причинами, в частности снижением тормозных межнейронных влияний (неврастения, болевой синдром), так и органическими - раздражением мотонейронов патологическим процессом (сирингомиелия, радикулопатия, ишемические миелопатии, боковой амиотрофический склероз и т. д.); такая картина может наблюдаться также при заболеваниях, влияющих на мотонейрон опосредованно: гипертоническая болезнь, атеросклероз, ревматический васкулит; в этих случаях фасцикуляции, как правило, высокоамплитудные (более 100 мкВ), ритмичные и постоянные;
5) насыщенная ЭМГ - интерференционная ЭМГ с частотой колебаний 100-200 Гц. наслаивающихся друг на друга без свободных участков нулевой линии;
6) гиперсинхронная ЭМГ - интерференционная ЭМГ с наличием дополнительных, сравнимых между собой по амплитуде колебаний, превышающих по амплитуде основную насыщенную кривую, что наблюдается при утомлении или гибели части периферических мотонейронов;
7) уреженная ЭМГ - ЭМГ, в которой периоды насыщенной ЭМГ прерываются участками нулевой линии с одиночными колебаниями, что наблюдается при гибели значительной части периферических мотонейронов;
8) частокольная ЭМГ - ЭМГ, в которой присутствуют одиночные колебания с частотой ниже 50 Гц, отделённые друг от друга нулевой линией; появление такого вида поверхностной ЭМГ обусловлено гибелью от 70% до 90% периферических мотонейронов; при этом амплитуда выше средней амплитуды насыщенной ЭМГ указывает на поражение мотонейронов передних рогов спинного мозга, а её снижение свидетельствует о поражении на уровне аксона;
9) треморовидная ЭМГ - паттерн насыщенной ЭМГ имеет волновую форму, причём при спаде волны колебания не исчезают, а только снижаются по амплитуде; при экстрапирамидных нарушениях частота паттерна треморовидной ЭМГ - 4-9 Гц, при центральных парезах частота треморовидных волн - 8-12 Гц.
10) залповидная ЭМГ - ЭМГ, при которой залпы насыщенной ЭМГ, частотой 4-9 Гц, чередуются с участками изоэлектрической линии, что наблюдается при выраженных экстрапирамидных нарушениях.
Игольчатая ЭМГ. Исследование игольчатыми электродами в покос позволяет анализировать:
- активность введения - высоко-амплитудные высокочастотные колебания в ответ па механическое раздражение мышечных волокон, длительностью до 0,5 с., которые удлиняются до 1-2 с. при патологических состояниях;
- потенциалы фибрилляции - потенциалы действия одного мышечного волокна, регистрируемые в состоянии покоя; в норме они равны 1-5 мс. при амплитуде 10-150 мкВ; рост амплитуды выше 150 мкВ и рост частоты больше 50 Гц происходит по мере углубления денервации;
- положительные острые волны - в норме не наблюдаются, характерны для денервированной мышцы и являются проявлением дегенерации мышечных волокон, не получивших реиннервации;
- потенциалы фасцикуляций - возникновение этих потенциалов связывают с раздражением или повышением возбудимости периферического мотонейрона на любом его участке (тело или аксон);
- миотонический разряд - повторяющиеся разряды в виде положительных острых волн или волн негативных, но с небольшим позитивным пиком; появление миотоничс-ского разряда связывают с нарушением трансмембранных процессов в мышечных волокнах; характерны для миотонии Томсена, дистрофической миотонии, полимиозитов, гиперкалиемического периодического паралича и других миотонических синдромов;
- нейромиотонический разряд - в отличие от миотонического, возникает спонтанно, постепенно убывая по амплитуде; его источником является аксон; клинически нейромиотонические разряды вызывают подёргивание групп мышечных волокон, напоминающих «рябь» на коже; наблюдаются при нейромиотонии или синдроме Исаакса.
В целом же метод игольчатой электромиографии эффективен при:
- при оценке денервационно-реиннервационных процессов в мышце;
- при диагностике первично-мышечных поражений (несостоятельности мышечных волокон вследствие генетических нарушений, гормональных и биохимических сдвигов), наследственных первично-мышечных, заболеваниях (миопатии, прогрессирующая мышечная дистрофия);
- при воспалительных поражениях мышц при системных заболеваниях (дерматомиозиты, полимиозиты, системная красная волчанка и т. д.);
- при вторичных дисметаболических поражениях мышц (миопатические синдромы - эндотоксические, эндокринные, дисгормональные, паранеопластические);
- при вторичных поражениях мышц - поражениях мотонейронов или аксонов как результате денервации (последствия острых травматических повреждений, хронические поражения аксонов и поражения нейронов).
Стимуляционная электромиография или электронейрография включает в себя комплекс методик регистрации БА мышц, возникающей в ней при прямой, непрямой или рефлекторной её стимуляции.
Комплекс исследований включает в себя
- исследование M-ответа и
- Н-рефлекса,
- F-волпы,
- определение скорости проведения импульса по моторным и сенсорным волокнам,
- тестирование нервно-мышечной передачи и др.
M-ответ - вызванный ответ мышцы, являющийся суммарным синхронным разрядом двигательных единиц мышцы в ответ на электрическую стимуляцию нерва. M-ответ регистрируют с помощью поверхностных (накожных) электродов, которые более объективно и полно отражают суммарную БА мышцы по сравнению с игольчатыми электродами. При исследовании М-ответа анализу подвергаются латентный период (временной интервал между началом стимула и началом М-ответа), амплитуда М-ответа, его форма, длительность, интенсивность порогового раздражения.
Поражения тел мотонейронов (переднероговые нарушения) и аксональный тип поражения периферических нервов приводят к снижению амплитуды и длительности М-ответа с возможным нарушением его формы. Эти изменения наблюдаются при вертеброгенных радикулярных двигательных нарушениях, полиомиелите, сирингомиелии, боковом амиотрофическом склерозе, травматических повреждениях нервных стволов, полинейропатиях.
Н-рефлекс назван по имени впервые описавшего его в 1918 г. P. Hoffman. Является рефлекторным ответом мышцы на раздражение чувствительных волокон нерва, иннервирующих данную мышцу. В норме вызывается в мышцах голени при стимуляции п. tibialis в подколенной ямке.
Исследование Н-рефлекса позволяет судить о состоянии проводимости всей сегментарной дуги, включая чувствительные и двигательные волокна, а также интраспинальную часть, и, кроме того, позволяет судить об уровне возбудимости мотонейронов.
Абсолютные значения амплитуды Н-рефлекса значительно варьируют, поэтому его амплитуду нормируют на величину М-ответа. Процентное соотношение максимальных амплитуд Н-рефлекса и М-ответа (Н/М) является своего рода мерой сегментарной возбудимости мотонейронов камбаловидной и икроножной мышц. Это соотношение даёт характеристику разным регуляторным механизмам, преимущественно спинальным (камбаловидная мышца) или преимущественно супраспинальнм (икроножная мышца), что связано с функциональными различиями этих мышц [Коц Я.М., 1975] (Это первая ссылка на исследование за 44 страницы статьи - H.B.). В норме Н/М составляет 50-70% для камбаловидной мышцы и 13-29% - для икроножной.
F-волна - впервые зарегистрирована при изучении периферических нервов ног (отсюда и название - от англ. foot - нога). Физиологической основой F-волны является ответ мышцы на возвратный разряд, возникающий в результате антидромного раздражения мотонейронов.
Стимуляция нерва, являющегося активным электрическим проводником, вызывает распространение импульсов как ортодромно (по направлению к мышце), так и антидромно (к спинному мозгу). Антидромное распространение возбуждения по двигательным нервам к спинному мозгу приводит к тому, что антидромная волна по аксонам достигает тел мотонейронов и вызывает разряд в наиболее возбудимых из них и данный момент времени. Этот разряд уже ортодромно распространяется по двигательным волокнам обратно в сторону мышцы и вызывает мышечный ответ - F-волну.
Изменение параметров F-волны при патологических состояниях определяется состоянием мотонейронов и их аксонов. Исследование F-волны показано при диагностике корешковых синдромов, полиневропатиях. В этих случаях увеличивается минимальная латентность и снижается количество регистрируемых F-волн. При вертеброгенной компрессионной радикулопатии эти изменения наблюдаются чаще всего асимметрично. При поражениях спинальных мотонейронов наблюдается повышение амплитуды и длительности самой F-волны.
Измерение скорости распространения возбуждения по двигательным и сенсорным волокнам нерва. Поскольку длинные нервы конечностей доступны для непрямой стимуляции на разных уровнях, это позволяет (в частности, при измерении латентности М-ответов со стимуляцией в дистальной и проксимальной точках) определить СПИ на данном сегменте. СПИ определяется делением расстояния между двумя точками стимуляции нерва на время прохождения нервного импульса между ними, т. е. на разность латентных периодов М-ответов, полученных для каждой из них.
Методика эффективна при диагностике туннельных синдромов, вовлечениях нерва в спаечный процесс или костную мозоль, травмах, инъекционных поражениях и т. д. Во всех этих случаях регистрируется так называемая блокада проведения. Метод эффективен также при демиелинизирующих заболеваниях.
Измерение СПИ по сенсорным волокнам принципиально не отличается от измерения СПИ по моторным нервам. Оно основано на регистрации вызванного сенсорного потенциала нерва при стимуляции нервного ствола в одной или в двух точках.
Однако, исходно низкая амплитуда сигнала (от 1 до 60 мкВ), ещё более снижающаяся при патологических процессах, делает эту процедуру технически гораздо более сложной, чем измерение СПИ по двигательным нервам.
Для выделения слабого сигнала необходимо наличие не только высоко чувствительной аппаратуры и системы усреднения ответов, но и тщательное соблюдение процедуры исследования.
СПИ как по моторным, так и по сенсорным нервам зависит от многих факторов (возраст, конкретно исследуемый нерв, вариант методики измерения и т. д.) и значительно различается у разных авторов.
Ориентировочной нижней границей СПИ для нижних конечностей можно считать 40 м/с, для верхних - 50 м/с.
Вперёд: http://healthy-back.livejournal.com/231000.html
Назад: http://healthy-back.livejournal.com/229678.html
К содержанию: http://healthy-back.livejournal.com/228626.html
Назад: http://healthy-back.livejournal.com/229678.html
К содержанию: http://healthy-back.livejournal.com/228626.html
Инструментальная диагностика опорно-двигательного аппарата у детей
Научно-технический прогресс к настоящему времени предоставил в распоряжение врачей-ортопедов огромный арсенал технических средств, позволяющих получить объективную информацию о состоянии практически всех систем, органов и тканей человеческого организма. Многие технические решения в инструментальной медицинской диагностике даже дали основу для развития самостоятельных дисциплин. К ним могут быть отнесены лучевая диагностика, электрофизиологическая диагностика, лабораторная биохимическая диагностика и др.
Но следует подчеркнуть главное - диагноз заболевания определяет врач, а не аппаратура. Только он, основываясь на личном опыте и опыте других врачей, может и должен осмыслить весь объем субъективной и объективной информации, установить причинно-следственные связи, сформулировать диагноз и определить лечебную тактику.
(Я в третий раз за последнюю неделю привожу в пример цитату и показываю цену этому "личному опыту":
Оригинал. Die Masturbation. - Опубл.: 1927.
http://fritzmorgen.livejournal.com/314920.html
Судороги век, покраснение зрительного нерва, как следствие онанизма, проф. Морен наблюдал у очень многих пациентов, в особенности у женщин. Ферстер приводит случаи появления у женщин базетовой болезни, под влиянием раннеразвитого порока, а также полного позеленения бельма, а Гутчинсон наблюдал внутреннее кровотечение глаза, возникшее на почве онанизма.
Таким образом, можно с несомненностью установить длительность и частоту мастурбации у больных, едва только у них появляются световые заболевания. В то время когда окулисты с этими явлениями борются долго, среди онаников эти явления прекращаются немедленно, как только пациенты перестают мастурбировать.
Даниель Бенвер (знаменитый гамбургский окулист) сообщает о случае повышенной чувствительности сетчатой оболочки глаза, как результате мастурбации. У этого специалиста был 29-ти летний пациент, который так реагировал на свет, что ему пришлось одеть темные очки. Пациент этот был народным учителем, своей порочной похотливостью он довел себя до того, что ему пришлось отказаться от преподавания в школе. Бенвер произвел исследование глаз зеркалом и нашел, что все глазные нервы, оболочка и прочее в полном порядке. Рекомендую в этих случаях прибегать к электризации, бромистому натру и мышьяку. Эти средства дают весьма положительные результаты при лечении глаз у онаников.
Как только появляется чрезмерная чувствительность глаз, светобоязнь, судороги век, расширение и неподвижность зрачка - врачу рекомендуется заподозрить онанизм. Проф. Фьюрбингер считает вполне диагностическим (определяющим) признаком онанизма - повышенный коленный рефлекс и дрожание век».
Все эти "личные опыты" - это шарлатанство чистой воды. Это получается "у того врача если обследоваться - есть заболевание, а у этого - нет" - так, что ли? Это - призывы проводить научное исследование на коленке. Вот за это зомбирование надо авторов надо вешать за яйца. Нет объективных знаний как определить чем и отчего человека болен - так, бляди, и скажите - H.B.)
Применение инструментальной диагностики в детской ортопедии и травматологии, в отличие от взрослой, должно отвечать двум дополнительным требованиям. Первым из них следует назвать учёт возрастных анатомо-физиологических особенностей у обследуемых пациентов, вторым - предпочтение для неинвазивных и малотравматичных методов. (Я открою страшный секрет - учёт анатомо-физиологических особенностей у обследуемых и предпочтение для неинвазивных и малотравматичных методов должно отдаваться ДЛЯ ВСЕХ больных - H.B.)
В детской ортопедии и травматологии основным объектом инструментальной диагностики является опорно-двигательный аппарат, его отделы, или сегменты, а также все его ткани.
Все инструментальные методы диагностики по характеру предоставляемой врачу информации могут быть условно разделены на
- методы, исследующие анатомию опорно-двигательного аппарата, и
- методы исследования его функции.
Кроме того, в каждой из этих групп имеется дополнительное разделение методов диагностики
- методы исследования на макроуровне и
- методы исследования на микроуровне.
К методам диагностики анатомии опорно-двигательного аппарата у детей на макроуровне относятся
- простая рентгенография,
- рентгенографическая томография,
- КТ,
- МРТ,
- УЗД,
- КОТ.
К методам диагностики анатомии на микроуровне относятся все гистологические направления - от простой цитологии до цитохимии, которая, кстати, даёт информацию и о функциональном состоянии клеток тканей опорно-двигательного аппарата. К этой же группе относится фотонная денситометрия, объектом исследования которой является минеральный компонент костной ткани.
К методам диагностики функции опорно-двигательного аппарата на макроуровне относятся биомеханические технологии, от простейшей стабилографии до высокоточных стереоскопических комплексов типа «ЕLITE».
К методам исследования функционального состояния опорно-двигательного аппарата на тканевом уровне могут быть отнесены все электрофизиологические технологии, предоставляющие информацию о главных «двигателях» в человеческом организме - мышцах. К этой же категории относятся биохимические исследования крови и мочи, которые по результатам определения качества и количества характерных для опорно-двигательного аппарата соединений дают информацию о протекающих в нём метаболических процессах.
Для прижизненного исследования функционального состояния тканей опорно-двигателыюго аппарата, и прежде всего костной, применяется радиоизотопная диагностика, использующая остеотропные РФП.
В детской ортопедии и травматологии КТ занимает достойное место. Информационная значимость такого обследования многократно выше, чем простой томографии. Прежде всего это относится к исследованию анатомически сложных областей: позвоночного столба и его канала, крестца, крестцово-подвздошпых сочленений, таза в целом и др.
Последнее достижение в этой области - «спиральные» томографы. Основанные на непрерывном круговом движении источников рентгеновских лучей и детекторов с одновременным продольным движением стола, они позволяют получать после компьютерной обработки, в сущности, трёхмерное изображение органов человека, в том числе и костей.
Совершенно новым шагом в диагностике в целом и опорно-двигательного аппарата в частности, является МРТ.
К категории лучевой диагностики относится ещё один метод, альтернативы которому в детской ортопедии и травматологии нет. Это компьютерная термометрия. В начале 60-х годов XX в. проф. М.М. Мирошников со своими сотрудниками впервые в отечественной и зарубежной практике визуализировал надчревную область, используя оптико-механический сканер.
Физиологической основой инфракрасного излучения организма является состояние кровеносного русла в поверхностных тканях организма - коже и подкожной клетчатке. Оно, выполняя в норме роль «радиатора» в поддержании теплового баланса организма, находится под контролем вегетативной нервной системы. Функциональные локальные или генерализованные отклонения в состоянии её составных частей (симпатической и парасимпатической) неминуемо приведут к изменению просвета сосудов и объёма протекающей в нём крови. Это, в свою очередь, изменит количественные характеристики теплоотдачи, что и будет зарегистрировано при термографии.
Современные аппаратурные комплексы позволяют определять инфракрасное излучение организма с точностью до одной сотой градуса (рис. 47).
47. Виды термограмм у детей в норме.
а - термограмма спины; термограммы передней (б) и задней (в) поверхностей нижних конечностей; в - термограмма стоп

Отсюда получая информацию о состоянии инфракрасного излучения, врач, представляющий патогенетические процессы при том или ином заболевании, может сделать вывод как об их характере, так и о реакции вегетативной нервной системы на поражение и её роли в патогенезе заболевания.
Ещё одним методом диагностики состояния опорно-двигательного аппарата является метод, в основе которого лежит звуковой фактор в ультразвуковом диапазоне. История его адаптации к потребностям клинической медицины уходит в первую половину XX в., а первая демонстрация практических результатов (в неврологии) связана с именем K. Dassig. На протяжении последних десятилетий уже наблюдалось бурное развитие УЗД. Этот метод прошёл сложный путь от простого отображения звуковой волны в виде кривой до сканирования в режиме реального времени.
В детской ортопедии и травматологии данный метод занимает самое достойное место в диагностике состояния опорно-двигательного аппарата. Первым объектом его применения у детей стал тазобедренный сустав. Не имеющий противопоказаний и не дающий каких-либо побочных эффектов (Голословный безграмотный пиздёж об отсутствии побочных эффектов у ультразвукового исследования - H.B.), он существенно потеснил рентгенографическую диагностику у новорожденных детей. Уже в 1977 г. Р. Граф дал, в сущности, исчерпывающее описание тазобедренного сустава у них в норме и при патологических состояниях.
Дальнейшее развитие данного метода в детской ортопедии и травматологии только подчеркнуло его очевидные преимущества: безвредность, неинвазивность, отсутствие побочных явлений (Ещё раз - голословный пиздёж об отсутствии побочных эффектов у ультразвукового исследования. Он влияет на нервную систему http://en.wikipedia.org/wiki/Medical_ultrasonography#cite_note-14 A study at the Yale School of Medicine found a correlation between prolonged and frequent use of ultrasound and abnormal neuronal migration in mice. Отсутствие хороших исследований на людях не означает отсутствия вреда - H.B.), способность давать информацию не только о костной ткани, её анатомии и структуре, но и о состоянии мягких тканей, суставов, связочного аппарата, что ранее было возможно только при их искусственном контрастировании. Уже разработаны методики для исследования практически всех сегментов скелета ребенка, включая позвоночный столб.
Следующим диагностическим методом, не имеющим противопоказаний для исследования опорно-двигательного аппарата у детей, может быть названа компьютерная оптическая топография. Она основана на компьютерном анализе изменений светотеневой решётки, проецируемой на поверхность спины (груди) пациента. В результате визуализируется её трёхмерное изображение, которое можно подвергать количественному анализу. Первая такая система была разработана и применена в 1983 г. Turner-Smith). В России пионерами в разработке данного метода на современной основе стали сотрудники Новосибирского НИИТО.
Абсолютно безопасная для детей компьютерная оптическая топография - это на сегодня единственный метод, дающий информацию об изменении передней и задней поверхности туловища сразу в трёх взаимно перпендикулярных плоскостях. Последние варианты программного обеспечения аппаратурных комплексов делают данный метод серьёзным конкурентом в вертебрологии, так как получаемые при его реализации числовые характеристики практически полностью совпадают с данными традиционной рентгенографии, но при этом в ряде случаев даже точнее отражают параметры трёхплоскостной деформации позвоночного столба. С другой стороны, упомянутая абсолютная безопасность для детей позволяет применять данный метод без ограничений, что очень важно при функциональной диагностике и динамическом наблюдении (рис. 48-50). (Ещё раз: 1) этот метод НЕдостоверен См. http://healthy-back.livejournal.com/45117.html#topography, http://healthy-back.livejournal.com/168340.html 2) В настоящее время уже разрабатываются методы трёхплоскостного рентгена - H.B.)
48. Пример компьютерной оптической топографии спины при S-образном сколиозе III степени.

49. Пример компьютерной оптической топографии спины при гиперлордозе.

50. Пример компьютерной оптической топографии спины при патологическом кифозе (болезнь Шейерманна-Мау).

Ещё одним направлением в диагностике состояния опорно-двигательного аппарата являются биомеханические исследования. В нашей стране её основу заложил проф. Н.А. Бернштейн (1935). Развитие его идей привело к тому, что в настоящее время для изучения биомеханики всего опорно-двигательного аппарата на макроуровне выбрано два направления: оптическое и механическая ангулометрия.
В качестве примера первого можно назвать систему ELITE. В ней цифровые видеокамеры фиксируют движения всех сегментов опорно-двигательного аппарата одновременно в трёх плоскостях. После компьютерной обработки полученных данных можно визуализировать и подвергать количественному анализу общие и частные стороны локомоторной системы.
Для обеспечения второго направления в России предложен биомеханический комплекс «МБН-Биомеханика».
Для исследования биомеханики нижних конечностей в настоящее время широко применяют различные динамометрические и тензометрические компьютерные комплексы с матричными измерителями давления под стопами, выполненными в виде стелек типа «ДиаСлед» (Россия) и «Текскап» (США) или в виде ковриков (типа «Медиана» или платформы Кистлера).
В тензометрических стельках и платформах находятся датчики, которые определяют степень давления под различными частями стоп. Они позволяют также контролировать проекцию центра тяжести и траекторию её смешения. По полученным числовым данным строят графики, и проводят сравнительный анализ. Разрешающая способность этих методов зависит от количества, плотности датчиков и их чувствительности. (Ещё найти всё это надо с фонарями и большой вопрос что из этого последует - H.B.)
Оценка параметров шага. Стельку тензометрического комплекса помещают в обувь под подошву. В процессе ходьбы изменяется давление на различные точки подошвы как по силе, так и по времени. Проводится запись и компьютерная обработка параметров ходьбы и фаз шага.
Шаг представляет собой цикл для каждой ноги, состоящий из
- фазы опоры на пятку (передний толчок),
- фазы опоры на всю стопу,
- фазы опоры на переднюю часть (задний толчок) и
- фазы переноса стопы.
Время, за которое стопа совершает этот цикл, называется временем шага. С помощью тензометрических комплексов можно определить время шага для левой ноги и время шага для правой ноги. При ритмичной ходьбе их отношение (коэффициент ритмичности ходьбы) должно быть близко к 1, тогда такую ходьбу можно назвать ритмичной (рис. 51).
При диагностике опорной функции стопы оценивают три показателя:
- коэффициент опорности - соотношение нагрузки на левую и правую стопу;
- соотношение нагрузки на переднюю и заднюю части стопы;
- положение проекции центра тяжести относительно проекций стоп и её смещение.
В норме распределение нагрузки на левую и правую стопу должно быть одинаковым и коэффициент опорности должен стремиться к 1.
51. Примеры подографии.
а - колебание центра тяжести под стопами при перекатах
б - фазы шага

Распределение нагрузки на передние и задние части стоп зависит от функционального состояния стопы, а положения центра обшей массы тела - от целого ряда причин - от выраженности физиологических кривизн позвоночного столба и осанки до состояния обуви (каблука).
В норме проекция центра массы тела на каждой стопе приходится на точку пересечения проекции линии поперечного сустава предплюсны и осевой линии стопы (центр пятки - второй межпальцевой промежуток). Смещение центра тяжести кнутри - вальгусное отклонение стопы, смещение центра тяжести кнаружи - варусная установка стоны (рис. 52).
52. Параметры стабилографии.
а - распределение нагрузки на правую и левую стопу;
б - на передние и задние части стоп;


в - смещение центре тяжести давления под стопами кпереди и кнутри (вальгусная установка стопы);
г - смещение центра тяжести давления под стопами кнаружи и кпереди (варусная установка стопы). (Картинки в книге так и нет - H.B.)
Распределение нагрузки на передние и задние отделы стоп в норме у детей разных возрастных групп представлено в табл. 9.
Таблица 9. Распределение нагрузки (%) на передние и задние части стоп.
Показатель
Возраст ребёнка, лет
2-3
4-6
7-10
11-14
Нагрузка на передние части стоп
15
25
35
40
Нагрузка на задние части стоп
85
75
65
60
Следующий блок диагностической информации, необходимый ортопеду травматологу,- это сведения о физиологии скелетных мышц. Их получают на основе ЭНМГ. Это метод, основанный на регистрации и анализе биоэлектрической активности мышечных и периферических нервных волокон как в состоянии покоя или произвольного напряжения, так и вызванную внешней электрической стимуляцией.
Большой вклад в развитие ЭНМГ внесли и отечественные ученые: Ю.С. Юсевич, P.C. Персон, Л.Г. Охнянская, Л.О. Бадалян, Б.М.Гехт и мн. др.
ЭНМГ - термин, предложенный в 1969 г. H. Cohen и J. Brumlik для обозначения только стимуляционных методик. В настоящее время ЭНМГ объединяет весь комплекс электромиографических методов:
- поверхностную ЭМГ,
- игольчатую ЭМГ и
- стимуляционную ЭМГ.
Каждая из этих методик имеет свои достоинства и недостатки, свою разрешающую способность.
ЭНМГ в совокупности с клиническими данными позволяет решать ряд задач:
1) выявление локализации поражения;
2) определение степени выраженности патологического процесса;
3) определение стадии и характера патологического процесса (денервация, реиннервация);
4) контроль за динамикой нарушенных функций и объективной оценки эффективности применения лечебных мероприятий.
В зависимости от способа получения информации о состоянии нервно-мышечного аппарата ЭНМГ имеет несколько видов:
1) поверхностная (глобальная, накожная, суммарная) ЭМГ;
2) игольчатая (локальная) ЭМГ;
3) стимуляционная ЭМГ, или электронейрография.
Поверхностная ЭМГ - методика регистрации суммарной биоэлектрической активности мышц с помощью поверхностных электродов в покое и при различных режимах напряжения.
Отводящие электроды при этой методике располагаются над двигательными точками мышц. Двигательные точки мышц анатомически соответствуют зоне расположения концевых пластинок терминальных ответвлений нервов. Двигательные точки обычно располагаются на наиболее выпуклой при сокращении части мышцы, в этой точке при стимуляции электрическим током минимальной силы наблюдается сокращение мышцы.
Преимуществами метода являются
- простота,
- неинвазивность (особенно важно в детской практике),
- возможность оценки взаимодействия одновременно нескольких мышц (агонистов и антагонистов) в ходе выполнения движения.
Данные о суммарной биоэлектрической активности всех активированных ДБ, полученные в ходе поверхностной ЭМГ, в достаточной мере отражают сократительную способность мышц.
Поверхностная ЭМГ позволяет выявлять
- поражения периферических мотонейронов и
- супрасегментарные нарушения (пирамидные и экстрапирамидные).
Её можно использовать для оценки динамики восстановительного лечения, изучения целостных двигательных актов (спортивная медицина, реабилитация, протезирование), в системах анализа и управления движением (системы биологической обратной связи по ЭМГ).
Недостатком метода является вариабельность параметров поверхностной ЭМГ, зависящих от
- качества наложения электродов,
- точности выбора места отведения,
- от самого пациента (возможность и желание продемонстрировать «максимальное» мышечное напряжение).
- Кроме этого, на регистрируемую ЭМГ может накладываться активность соседних и более глубоко залегающих мышц.
В ходе стандартного исследования проводят регистрацию ЭМГ в различных функциональных состояниях мышц:
- в покое,
- при рефлекторной активации,
- при пассивном растяжении,
- максимальном напряжении и
- дозированной нагрузке.
Оценивают среднюю амплитуду и среднюю частоту осцилляции миограммы, количество основных колебаний (число пересечений нулевой линии) и т. д. Информативным параметром является площадь электромиограммы за единицу времени (интегрированная ЭМГ) - наиболее адекватная характеристика электрической активности мышцы, пропорциональная величине развиваемого ею усилия.
Важными параметрами являются различные ЭМГ-коэффициенты, вычисляемые либо по показателям интегрированной ЭМГ, либо по амплитудным показателям (коэффициенты реципрокности, адекватности, синергии). Практически вся выпускаемая современная ЭМГ-аппаратура позволяет проводить количественный анализ поверхностной ЭМГ в автоматическом режиме.
Качественная и визуальная оценка поверхностной ЭМГ традиционно проводится по общепринятой классификации Ю.С. Юсевич (1972). Следует отметить, что данная классификация не даёт полной характеристики электрической активности мышц, регистрируемой поверхностными электродами.
Более надёжна и информативна классификация, предложенная В.М. Команиевым (2001). В зависимости от состояния периферических мотонейронов и надсегментарных структур при исследовании в покое могут наблюдаться следующие варианты поверхностной ЭМГ:
1) биоэлектрическое молчание - отсутствие БА как в покое, так и при попытке произвольною напряжения, что наблюдается при полной денервации мышцы;
2) тоническая активность мышцы - низкоамплитудная ЭМГ (5-10 мкВ), регистрируемая в покое щёткообразная активность, что отражает активность концевых пластинок мышц;
3) рефлекторная тоническая активность - активность, регистрируемая в покоящихся мышцах при напряжении других мышц (например, симметричных), а также при глубоком вдохе; её значение свыше 20 мкВ может свидетельствовать о повышенной активации мотонейронов; обычно она выше в разгибателях, чем в сгибателях;
4) потенциалы фасцикуляции - спонтанные разряды ДЕ частотой 2-6 колебаний в секунду являются информативным диагностическим признаком, свидетельствующим о повышении возбудимости мотонейрона; возникновение их связано с изменением состояния мотонейрона; появление фасцикуляции может быть обусловлено как функциональными причинами, в частности снижением тормозных межнейронных влияний (неврастения, болевой синдром), так и органическими - раздражением мотонейронов патологическим процессом (сирингомиелия, радикулопатия, ишемические миелопатии, боковой амиотрофический склероз и т. д.); такая картина может наблюдаться также при заболеваниях, влияющих на мотонейрон опосредованно: гипертоническая болезнь, атеросклероз, ревматический васкулит; в этих случаях фасцикуляции, как правило, высокоамплитудные (более 100 мкВ), ритмичные и постоянные;
5) насыщенная ЭМГ - интерференционная ЭМГ с частотой колебаний 100-200 Гц. наслаивающихся друг на друга без свободных участков нулевой линии;
6) гиперсинхронная ЭМГ - интерференционная ЭМГ с наличием дополнительных, сравнимых между собой по амплитуде колебаний, превышающих по амплитуде основную насыщенную кривую, что наблюдается при утомлении или гибели части периферических мотонейронов;
7) уреженная ЭМГ - ЭМГ, в которой периоды насыщенной ЭМГ прерываются участками нулевой линии с одиночными колебаниями, что наблюдается при гибели значительной части периферических мотонейронов;
8) частокольная ЭМГ - ЭМГ, в которой присутствуют одиночные колебания с частотой ниже 50 Гц, отделённые друг от друга нулевой линией; появление такого вида поверхностной ЭМГ обусловлено гибелью от 70% до 90% периферических мотонейронов; при этом амплитуда выше средней амплитуды насыщенной ЭМГ указывает на поражение мотонейронов передних рогов спинного мозга, а её снижение свидетельствует о поражении на уровне аксона;
9) треморовидная ЭМГ - паттерн насыщенной ЭМГ имеет волновую форму, причём при спаде волны колебания не исчезают, а только снижаются по амплитуде; при экстрапирамидных нарушениях частота паттерна треморовидной ЭМГ - 4-9 Гц, при центральных парезах частота треморовидных волн - 8-12 Гц.
10) залповидная ЭМГ - ЭМГ, при которой залпы насыщенной ЭМГ, частотой 4-9 Гц, чередуются с участками изоэлектрической линии, что наблюдается при выраженных экстрапирамидных нарушениях.
Игольчатая ЭМГ. Исследование игольчатыми электродами в покос позволяет анализировать:
- активность введения - высоко-амплитудные высокочастотные колебания в ответ па механическое раздражение мышечных волокон, длительностью до 0,5 с., которые удлиняются до 1-2 с. при патологических состояниях;
- потенциалы фибрилляции - потенциалы действия одного мышечного волокна, регистрируемые в состоянии покоя; в норме они равны 1-5 мс. при амплитуде 10-150 мкВ; рост амплитуды выше 150 мкВ и рост частоты больше 50 Гц происходит по мере углубления денервации;
- положительные острые волны - в норме не наблюдаются, характерны для денервированной мышцы и являются проявлением дегенерации мышечных волокон, не получивших реиннервации;
- потенциалы фасцикуляций - возникновение этих потенциалов связывают с раздражением или повышением возбудимости периферического мотонейрона на любом его участке (тело или аксон);
- миотонический разряд - повторяющиеся разряды в виде положительных острых волн или волн негативных, но с небольшим позитивным пиком; появление миотоничс-ского разряда связывают с нарушением трансмембранных процессов в мышечных волокнах; характерны для миотонии Томсена, дистрофической миотонии, полимиозитов, гиперкалиемического периодического паралича и других миотонических синдромов;
- нейромиотонический разряд - в отличие от миотонического, возникает спонтанно, постепенно убывая по амплитуде; его источником является аксон; клинически нейромиотонические разряды вызывают подёргивание групп мышечных волокон, напоминающих «рябь» на коже; наблюдаются при нейромиотонии или синдроме Исаакса.
В целом же метод игольчатой электромиографии эффективен при:
- при оценке денервационно-реиннервационных процессов в мышце;
- при диагностике первично-мышечных поражений (несостоятельности мышечных волокон вследствие генетических нарушений, гормональных и биохимических сдвигов), наследственных первично-мышечных, заболеваниях (миопатии, прогрессирующая мышечная дистрофия);
- при воспалительных поражениях мышц при системных заболеваниях (дерматомиозиты, полимиозиты, системная красная волчанка и т. д.);
- при вторичных дисметаболических поражениях мышц (миопатические синдромы - эндотоксические, эндокринные, дисгормональные, паранеопластические);
- при вторичных поражениях мышц - поражениях мотонейронов или аксонов как результате денервации (последствия острых травматических повреждений, хронические поражения аксонов и поражения нейронов).
Стимуляционная электромиография или электронейрография включает в себя комплекс методик регистрации БА мышц, возникающей в ней при прямой, непрямой или рефлекторной её стимуляции.
Комплекс исследований включает в себя
- исследование M-ответа и
- Н-рефлекса,
- F-волпы,
- определение скорости проведения импульса по моторным и сенсорным волокнам,
- тестирование нервно-мышечной передачи и др.
M-ответ - вызванный ответ мышцы, являющийся суммарным синхронным разрядом двигательных единиц мышцы в ответ на электрическую стимуляцию нерва. M-ответ регистрируют с помощью поверхностных (накожных) электродов, которые более объективно и полно отражают суммарную БА мышцы по сравнению с игольчатыми электродами. При исследовании М-ответа анализу подвергаются латентный период (временной интервал между началом стимула и началом М-ответа), амплитуда М-ответа, его форма, длительность, интенсивность порогового раздражения.
Поражения тел мотонейронов (переднероговые нарушения) и аксональный тип поражения периферических нервов приводят к снижению амплитуды и длительности М-ответа с возможным нарушением его формы. Эти изменения наблюдаются при вертеброгенных радикулярных двигательных нарушениях, полиомиелите, сирингомиелии, боковом амиотрофическом склерозе, травматических повреждениях нервных стволов, полинейропатиях.
Н-рефлекс назван по имени впервые описавшего его в 1918 г. P. Hoffman. Является рефлекторным ответом мышцы на раздражение чувствительных волокон нерва, иннервирующих данную мышцу. В норме вызывается в мышцах голени при стимуляции п. tibialis в подколенной ямке.
Исследование Н-рефлекса позволяет судить о состоянии проводимости всей сегментарной дуги, включая чувствительные и двигательные волокна, а также интраспинальную часть, и, кроме того, позволяет судить об уровне возбудимости мотонейронов.
Абсолютные значения амплитуды Н-рефлекса значительно варьируют, поэтому его амплитуду нормируют на величину М-ответа. Процентное соотношение максимальных амплитуд Н-рефлекса и М-ответа (Н/М) является своего рода мерой сегментарной возбудимости мотонейронов камбаловидной и икроножной мышц. Это соотношение даёт характеристику разным регуляторным механизмам, преимущественно спинальным (камбаловидная мышца) или преимущественно супраспинальнм (икроножная мышца), что связано с функциональными различиями этих мышц [Коц Я.М., 1975] (Это первая ссылка на исследование за 44 страницы статьи - H.B.). В норме Н/М составляет 50-70% для камбаловидной мышцы и 13-29% - для икроножной.
F-волна - впервые зарегистрирована при изучении периферических нервов ног (отсюда и название - от англ. foot - нога). Физиологической основой F-волны является ответ мышцы на возвратный разряд, возникающий в результате антидромного раздражения мотонейронов.
Стимуляция нерва, являющегося активным электрическим проводником, вызывает распространение импульсов как ортодромно (по направлению к мышце), так и антидромно (к спинному мозгу). Антидромное распространение возбуждения по двигательным нервам к спинному мозгу приводит к тому, что антидромная волна по аксонам достигает тел мотонейронов и вызывает разряд в наиболее возбудимых из них и данный момент времени. Этот разряд уже ортодромно распространяется по двигательным волокнам обратно в сторону мышцы и вызывает мышечный ответ - F-волну.
Изменение параметров F-волны при патологических состояниях определяется состоянием мотонейронов и их аксонов. Исследование F-волны показано при диагностике корешковых синдромов, полиневропатиях. В этих случаях увеличивается минимальная латентность и снижается количество регистрируемых F-волн. При вертеброгенной компрессионной радикулопатии эти изменения наблюдаются чаще всего асимметрично. При поражениях спинальных мотонейронов наблюдается повышение амплитуды и длительности самой F-волны.
Измерение скорости распространения возбуждения по двигательным и сенсорным волокнам нерва. Поскольку длинные нервы конечностей доступны для непрямой стимуляции на разных уровнях, это позволяет (в частности, при измерении латентности М-ответов со стимуляцией в дистальной и проксимальной точках) определить СПИ на данном сегменте. СПИ определяется делением расстояния между двумя точками стимуляции нерва на время прохождения нервного импульса между ними, т. е. на разность латентных периодов М-ответов, полученных для каждой из них.
Методика эффективна при диагностике туннельных синдромов, вовлечениях нерва в спаечный процесс или костную мозоль, травмах, инъекционных поражениях и т. д. Во всех этих случаях регистрируется так называемая блокада проведения. Метод эффективен также при демиелинизирующих заболеваниях.
Измерение СПИ по сенсорным волокнам принципиально не отличается от измерения СПИ по моторным нервам. Оно основано на регистрации вызванного сенсорного потенциала нерва при стимуляции нервного ствола в одной или в двух точках.
Однако, исходно низкая амплитуда сигнала (от 1 до 60 мкВ), ещё более снижающаяся при патологических процессах, делает эту процедуру технически гораздо более сложной, чем измерение СПИ по двигательным нервам.
Для выделения слабого сигнала необходимо наличие не только высоко чувствительной аппаратуры и системы усреднения ответов, но и тщательное соблюдение процедуры исследования.
СПИ как по моторным, так и по сенсорным нервам зависит от многих факторов (возраст, конкретно исследуемый нерв, вариант методики измерения и т. д.) и значительно различается у разных авторов.
Ориентировочной нижней границей СПИ для нижних конечностей можно считать 40 м/с, для верхних - 50 м/с.
Вперёд: http://healthy-back.livejournal.com/231000.html
Назад: http://healthy-back.livejournal.com/229678.html
К содержанию: http://healthy-back.livejournal.com/228626.html