Новое в оценке рисков развития преэклампсии
Курганников Андрей Сергеевич
Врач ультразвуковой диагностики
В этом блоге я расскажу о том, что нового появилось в диагностике и профилактике такого порой грозного осложнения беременности, как преэклампсия (гестоз).
Ранее, я уже писал о гестозе и возможностях оценки риска развития преэклампсии у конкретной беременной в первом триместре. Но время идёт, появляются новые исследования, и то, что казалось очевидным и правильным ещё вчера, пересматривается и оценивается по новому сегодня.
В сентябре 2017 года в удивительно красивой столице Австрии, Вене, прошёл 27-й Международный Конгресс ISUOG. Один из докладов на этом Конгрессе был посвящён результатам крупного проспективного исследования, проводимого на базе двух стационаров в Англии - King’s College Hospital и Medway Maritime Hospital. Исследование проводилось при поддержке The Fetal Medicine Foundation с декабря 2010г по август 2014г, и включило в себя данные обследования 123 406 женщин с одноплодной беременностью.
Основной задачей исследования была оценка потенциального вклада повторных измерений пульсационного индекса в маточных артериях (ПИ-МА), среднего артериального давления (САД) и плацентарного фактора роста (PlGF) на сроке 12, 22 и 32 недели в оценку рисков развития преэклампсии после 32 недель беременности.
Были проанализированы данные пациентов, проходивших обследование на сроках 11 нед 0 дн - 13 нед 6 дн, 19 нед 0 дн - 24 нед 6 дн, и 30 нед 0 дн - 34 нед 6 дн беременности, включая историю болезни матери, данные фетометрии, особенности анатомии плода, измерение ПИ-МА, САД и PLGF. Гестационный возраст уточнялся по КТР в 11-13 недель или по окружности головы плода в 19-24 недели.
В первом и третьем триместрах беременности допплерометрия проводилась абдоминальным датчиком, но во втором триместре использовался трансвагинальный подход, так как одновременно проводилась цервикометрия.
В 11-13 недель на сагиттальном срезе матки определяли цервикальный канал и область внутреннего зева, путём небольшого отклонения датчика из стороны в сторону в режиме ЦДК находили каждую маточную артерию по сторонам от шейки матки на уровне внутреннего зева.
В 19-24 недели женщин просили опорожнить мочевой пузырь, укладывали в положение дорсальной литотомии (положение, которое обычно принимает пациентка при выполнении гинекологического осмотра). Датчик продвигался в левые и правые отделы свода влагалища, и в режиме ЦДК определялись маточные артерии на уровне внутреннего зева.
В третьем триместре каждую маточную артерию определяли в режиме ЦДК на уровне пересечения с наружными подвздошными артериями.
После определения каждой маточной артерии с помощью импульсного Допплера проводилось измерение ПИ в каждой маточной артерии с последующим вычислением среднего значения.
При этом внимательно соблюдались следующие условия оценки ПИ-МА: размер окна 2мм с целью покрыть весь просвет сосуда; угол инсонации менее 30 градусов; пиковая систолическая скорость должна быть более 60 см/сек с целью дифференциации маточных и аркуатных артерий; оценка трёх подобных последовательных волн.
Среднее артериальное давление определялось с помощью утверждённых автоматических приборов (3BTO-A2, Microlife, Taipei, Taiwan). Женщины располагались в положении сидя, руки на подставках на уровне сердца, в зависимости от окружности руки использовались манжеты различного размера - маленькие (22см), средние (22-32см) и большие (33-45см). После пяти минутного отдыха проводилось двукратное измерение АД на обеих руках одновременно. Затем вычислялось среднее значение всех четырёх измерений.
Уровень PLGF в плазме матери определялся с помощью автоматизированных биохимических анализаторов (DELFIA Xpress system, PerkinElmer Life and Analytical Sciences, Waltham, USA или Cobas e411 system, Roche Diagnostics, Penzberg, Germany).
Табл 1
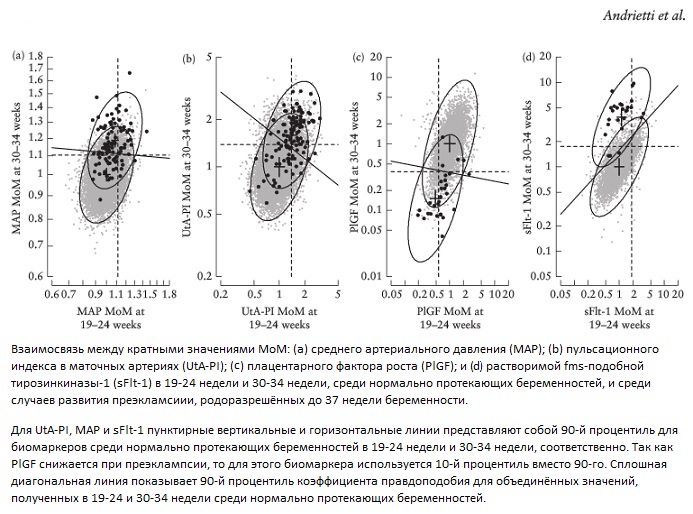
Критерием включения в исследование была одноплодная беременность, закончившаяся родами на любом сроке после обследования в 30-34 недели живорожденным или мертворожденным фенотипически нормальным плодом. Беременности с серьёзными пороками развития у плода были исключены.
Табл 2
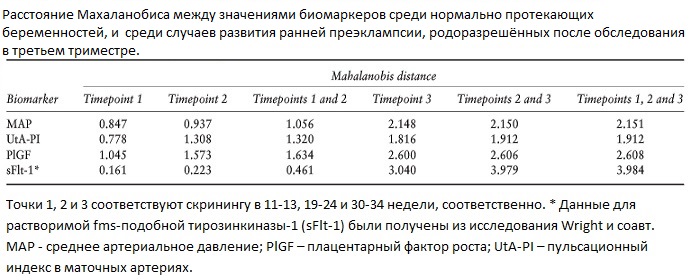
В таблице 2 показано расстояние Махаланобиса между значениями биомаркеров среди нормально протекающих беременностей, и среди случаев развития преэклампсии, оцененных в 11-13, 19-24, 30-34 недели и их комбинации.
Для ПИ-МА была отмечена чуть большая разница между нормально протекающими беременностями и случаями развития преэклампсии в 19-24 недели, чем в 30-34 недели, и было мало пользы от их комбинации.
Для САД и PlGF существует значительно большее разделение в 30-34 недель, чем в 11-13 или 19-24 недели, и было мало пользы от их объединения.
Как сообщалось в предыдущем исследовании, показатели sFlt-1 имели очень небольшое разделение в 11-13 или 19-24 недели, но в 30-34 недели разделение было больше, чем для любого другого маркера; при этом добавление измерений в 19-24 недели существенно увеличили разделение между нормально протекающими беременностями и случаями развития преэклампсии.
Результаты этого исследования показывают, что при рутинном скрининге на преэклампсию с помощью ПИ-МА, САД и сывороточного PlGF в 30-34 недели беременности, уровень обнаружения ранней и поздней преэклампсии существенно не увеличивается при добавлении данных полученных в первом или втором триместрах.
Это контрастирует с тем, что выполнение скрининга sFlt-1 в 30-34 недели заметно улучшается путем включения измерений, полученных во втором триместре.
Клиническое значение данного исследования
Обширные исследования за последнее десятилетие привели к разработке двухэтапной стратегии идентификации беременных, подверженных риску возникновения преэклампсии:
- · Первый этап включает расчёт рисков в 11-13 недель с целью прогнозирования ранней преэклампсии, поскольку распространенность этого состояния может быть существенно снижена при профилактическом назначении низко-дозированного аспирина до 16 недель беременности.
- · Второй этап включает оценку рисков во втором и третьем триместрах для прогнозирования как ранней (приводящей к преждевременным родам до 37 недели (прим. переводчика)), так и поздней (развивающейся на доношенном сроке) преэклампсии, с целью улучшения исходов путем более пристального наблюдения за беременными с высоким риском для определения наилучшего времени, места и способа родоразрешения.
Соответствующие значения при оценке рисков в 19-24 недели составляют 85% и около 45%.
Расчёт рисков в 30-34 недели по материнским факторам, ПИ-МА, САД, PLGF и sFlt-1 обнаруживают 99% случаев ранней преэклампсии и 66% поздней.
Результаты этого исследования показывают, что при проведении скрининга в 30-34 недели, оценка ранее полученных результатов ПИ-МА, САД и PLGF не приносит пользы, и следует учитывать только данные полученные в 30-34 недели.
Источник информации: http://onlinelibrary.wiley.com/doi/10.1002/uog.17403/epdf